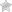Бронхиолит встречается часто при различных патологиях дыхательной системы. В медицинской литературе указано, что бронхиолит – это такое воспалительное заболевание, при котором поражаются малые дыхательные пути. Выделяют несколько основных видов патологии.
Что такое облитерирующий бронхиолит
Облитерирующий, или констриктивный, бронхиолит развивается на фоне сужения терминальных бронхиол. Малокалиберные бронхи полностью или частично закрыты грубой соединительной тканью. Другими характерными признаками патологии являются:
- хронический воспалительный инфильтрат;
- бронхиолоэктазы;
- формирование слизистых пробок в просвете бронхиол.
Заболевание развивается на фоне вирусной инфекции (ВИЧ, цитомегаловирус, аденовирус).
К причинам возникновения бронхиолита относятся:
- микоплазмы;
- ингаляции пылью и токсическими веществами;
- осложнения на фоне терапии некоторыми медикаментами (препараты золота, сульфасалазин);
- болезни соединительной ткани (системная красная волчанка);
- воспалительные болезни кишечника;
- осложнения после лучевой терапии.
Поражение малых дыхательных путей на ранних этапах заболевания может протекать бессимптомно. Патологические изменения обнаруживаются уже при далеко зашедшем воспалении.
Чем отличается от бронхита
Диффузное воспаление бронхов большого и среднего калибра называют бронхитом. Бронхиолит поражает мелкие бронхи. Это то, чем отличается бронхит от бронхиолита.
Воспаление малых дыхательных путей зачастую протекает более тяжело, сопровождается дыхательной недостаточностью, одышкой, тяжелыми осложнениями.
У детей
Бронхиолит у детей в основном развивается с первых лет жизни после респираторных болезней. Иногда болезнь является осложнением кори и коклюша. У детей постарше и подростков причиной возникновения патологии является вдыхание токсичных паров. В редких случаях бронхиолит может развиваться внутриутробно при поражении вирусами плода.
Как проявляется в острой инфекционной форме
Инфекционный бронхиолит начинается с появления признаков вирусных респираторных болезней. Через 4 дня или раньше возникает учащенное и свистящее дыхание. Родители отмечают сухой спастический кашель. Присоединяются другие симптомы бронхиолита у детей:
- частое дыхание;
- затрудненный вдох и долгий выдох;
- синюшность кожных покровов;
- хрипы и хруст (крепитация) при дыхании;
- участие мышц в акте дыхания.
При дыхании ребенок раздувает крылья носа из-за нехватки воздуха. Отсутствие лечения приводит к быстрому нарастанию дыхательной недостаточности, гипоксии, гипокапнии при обструкции бронхиол. В этом случае клиническими рекомендациями при остром бронхиолите у детей являются срочная госпитализация и оказание помощи.
Течение острого бронхиолита у детей в большинстве случаев при лечении благоприятное. На 2-ой день признаки обструкции нарастают, но уже через 10 дней полностью исчезают.
В некоторых случаях болезнь вызывает осложнения: остановку дыхания, присоединение вторичной инфекции, ателектазы, пневмоторакс. Смерть наступает в 2% случаев.
Облитерирующий бронхиолит протекает с осложнениями. В пораженном участке легкого снижается кровоток. Иногда осложнением болезни становится замещение соединительной тканью (склероз) участка или целого легкого. Острый период сопровождается выраженными дыхательными расстройствами, приступообразным кашлем, эмфиземой.
При нарастании дыхательной недостаточности у детей при облитерирующем бронхиолите клиническими рекомендациями предполагается госпитализация в реанимационное отделение и искусственная вентиляция легких.
Острый период при обструкции бронхиол длится 2 недели. После наступает период затишья до 6 недель, во время которого беспокоит кашель. Спустя два месяца обструкция может проявляться приступами, которые похожи на бронхиальную астму.
Клинические рекомендации по лечению
Клинические рекомендации по лечению бронхиолита у детей направлены на коррекцию недостаточности органов дыхания.
Врачи рекомендуют обеспечить свежий прохладный воздух в комнате, где находится маленький пациент. В условиях стационара в палате должен быть увлажненный кислород.
При неэффективности увлажненного кислорода и кислородных палаток, маленьких пациентов переводят на аппарат искусственной вентиляции легких.
Так как одышка при бронхиолите всегда сопровождается недостатком жидкости в организме, необходимо обеспечить ребенку достаточное количество потребляемой жидкости. В условиях больницы назначают инфузионную терапию под контролем суточного диуреза. При риске развития отека легких и нарастания признаков левожелудочковой недостаточности назначают диуретики.
При вентиляционной дыхательной недостаточности, когда есть признаки гиперкапнии, которые увеличивают риск смерти от остановки дыхания, острый бронхиолит у детей лечится только в условия стационара.
При бронхиолите у детей раннего возраста при лечении запрещают вводить в рацион коровье молоко при подозрении на аллергические реакции. Назначают:
- противовирусные средства в аэрозолях;
- селективные β2-агонисты (Сальбутамол);
- муколитики;
- спазмолитики;
- глюкокортикоиды в аэрозолях и парентерально;
- при подозрении на инфекцию антибиотики.
- ингибиторы протеолитических ферментов.
После эффективного лечения и улучшения состояния пациента рекомендуют постуральный дренаж и вибрационный массаж.
Ребенку, перенесшему бронхиолит с обструктивным эпизодом, назначают прививку АДС без коклюшного компонента вместо АКДС.
У грудничков
- одышка до 90 вдохов в минуту;
- затрудненный выдох;
- участие мышц грудной клетки при дыхании;
- раздувания крыльев носа;
- синий носогубный треугольник;
- сухой спастический кашель;
- вздутие грудной клетки;
- крепитирующие хрипы.
При нарастании признаков бронхиолита у новорожденного дыхательные расстройства сопровождаются рвотой, беспокойством, субфебрильной температурой. При аденовирусной инфекции на первый план выступает клиническая картина интоксикации и гипоксемии.
Течение бронхиолита в большинстве случаев благоприятное. Максимальные деструктивные изменения проявляются ко второму дню болезни и уже на 10-й день могут полностью исчезнуть.
В случаях аденовирусных инфекций улучшения наступают после снижения температуры. Однако после исчезновения хрипов и дыхательной недостаточности, гипоксемия может держаться еще несколько дней. К осложнениям бронхиолита относятся пневмоторакс, пневмония, эмфизема, снижение функций внешнего дыхания.
У взрослых людей
Бронхиолит у взрослых относится к группе болезней, которые вызывают различные факторы. Наиболее часто встречаются облитерирующая, идиопатическая, токсическая и хроническая форма болезни.
Симптомы острого течения
Лечение бронхиолита у взрослых зависит от симптомов и состояния пациентов. Кардинальный признак болезни – прогрессирующая одышка.
В начале заболевания она возникает только после нагрузок, однако при нарастании симптоматики, взрослому человеку тяжело дышать даже при малейших физических напряжениях. Одышка может сопровождаться кашлем.
В остром периоде кашель может сопровождать субфебрильная температура.
Во время выслушивания врач отмечает сухие хрипы в дебюте болезни. По мере прогрессирования бронхиолита хрипы могут не прослушиваться из-за ослабления дыхательной функции. Часто в воспалительный процесс вовлекаются более крупные бронхи. В этом случае у пациента развиваются бронхоэктазы. У больного возникает диффузный цианоз и «пыхтящее» дыхание.
На КТ при бронхиолите визуализируются мелкие затемненные изменения. Места, соответствующие измененным бронхиолам, становятся очень прозрачным. В то время как здоровые бронхиолы имеют более плотный вид.
Идиопатическая форма на фоне диффузных заболеваний соединительной ткани
Диффузный бронхиолит часто встречается при ревматоидном артрите, системной склеродермии и красной волчанке, синдроме Шегрена. В основном от патологии страдают взрослые женщины старше 50 лет. При болезни у пациента есть стойкая резистентность к лечению стероидами.
Токсический бронхиолит
Длительный контакт с карбонильными соединениями металлов приводит к возникновению патологических изменениям бронхиол. В этом случае возникает их обструкция частицами минеральной пыли.
Вокруг бронхиол развиваются фиброзные изменения и воспаление. Клиническая картина проявляется мучительным кашлем, одышкой, выраженным цианозом.
Впоследствии у взрослого пациента проявляются признаки поражения сердечно-сосудистой системы.
Хроническое течение болезни
Хроническое течение бронхиолита у взрослого человека является следствием облитерирующей формы болезни с поражением артериол. В результате это приводит к нарушению легочного кровотока и вздутием легких. По классификации выделяют констриктивную и пролиферативную форму заболевания, у которых есть характерные признаки.
При констриктивном бронхиолите поражаются преимущественно терминальные бронхиолы. Это приводит к образованию участков пневмосклероза. К заболеванию присоединяется поражение внутренней оболочки артерий, происходит снижению легочного кровотока и формирование «легочного сердца».
Пролиферативный бронхиолит протекает часто с пневмонией. У взрослого пациента выявляют выраженные нарушения вентиляции легких. У больных возникает одышка в покое, хрипы в легких, постоянный кашель.
Как лечить
- ингаляционные бронхолитики;
- противовирусные средства;
- муколитики.
Респираторная форма связана с курением, поэтому в комплекс терапии входит отказ от вредной привычки.
Народные средства
Лечение народными средствами у взрослых бронхиолита включает применение грудных отхаркивающих сборов. Хорошим противовоспалительным и муколитическим действием обладает мать-и-мачеха, багульник, сок черной редьки. Помогают отвары из корня девясила, душица, зверобой.
Заключение
- Прогноз как у взрослых, так и у детей зависит от формы бронхиолита и адекватности лечения.
- Терапия на ранних стадиях приводит к выздоровлению пациента.
- При хроническом бронхиолите зачастую присоединяется прогрессирующая легочная недостаточность с грубыми фиброзными изменениями в бронхиолах.
Источник: https://pulmonologiya.com/bronhi/br/bronhiolit.html
Бронхиолит у взрослых: течение, лечение и симптомы
Что такое бронхиолит
Воспалительный процесс, преимущественно поражающий слизистую бронхиол (представляющих собой наиболее мелкие участки бронхиального дерева).
В результате воспаления слизистая отекает и просвет бронхиолы сужается, что, в свою очередь, приводит к развитию дыхательной недостаточности. Со временем стенка пораженной бронхиолы утолщается, а разрастающаяся соединительная ткань полностью закрывает ее просвет.
Такое прогрессирование заболевания приводит к усугублению сердечной и дыхательной недостаточности.
Классификация бронхиолита
В соответствии с этиологией
Эта классификация описывает виды бронхиолитов в зависимости от вызвавшей их причины:
- Лекарственный бронхиолит. Развитие заболевания связано с приемом лекарственных препаратов, что содержат блеомицин, золото, интерфероны, амиодарон, цефалоспорины;
- Бронхиолит постинфекционный. Развивается как следствие перенесенного заболевания, вызванного бактериальными или вирусными агентами. Чаще всего такому бронхиолиту подвержены дети;
- Идеопатический бронхиолит. Отличительной особенностью этого вида заболевания является отсутствие явной причины развития болезни. Развивается болезнь в качестве осложнения после трансплантации тканей или органов, либо в сочетании с другими патологиями легких;
- Бронхиолит ингаляционный. Является следствием вдыхания пыли (неорганического или органического происхождения), паров химических реагентов (газов, кислот и так далее), табачного дыма или кокаина;
- Бронхиолит облитерирующий. Развивается у ВИЧ-инфицированных больных, либо больных имеющих вирус герпеса. У детей причиной развития облитерирующей формы может стать аденовирусная инфекция.
Как вылечить кашель в домашних условиях
В соответствии с течением заболевания
Бронхиолит может быть:
- Острым. Развивается при бактериальном или вирусном заражении, либо в случае вдыхания токсических веществ;
- Хроническим. Возникает в качестве осложнения неизлеченного острого бронхита.
Кроме описанных выше классификаций, бронхиолиты подразделяют на:
- Первичные (другие названия: острые, респираторные, облитерирующие), возникающие как самостоятельное заболевание вследствие курения или вдыхания пыли;
- Бронхиолиты в сочетании с поражением крупных бронхов (бронхиальная астма, ХОБЛ);
- Бронхиолиты в сочетании с заболеваниями легких (пневмония, гистиоцитоз).
Симптомы бронхиолитов
Начало болезни острое, сопровождающееся повышением температуры тела до 38-39 градусов, лихорадкой, надсадным кашлем с выделением скудной вязкой мокроты. Симптомы болезни сходны с пневмонией, обострением бронхита, гайморитом. Однако подходы к лечению у них совершенно разные.
Также одним из характерных для бронхиолита симптомов является одышка. Если одышка развилась во время бронхита, то стоит подозревать развитие (присоединение) бронхиолита. Вначале одышка появляется при физической нагрузке, а затем и в покое. Недостаток кислорода вызывает цианоз. Лицо больного одутловатое с бледным синеватым оттенком кожи.
Определение кода бронхиальной астмы по МКБ 10
Дыхание с хрипами, на вдохе слышен писк. Пациент дышит с трудом, дыхание поверхностное, плечевой пояс приподнимается словно для вдоха и фиксируется в таком положении.
Больного мучает надсадный кашель и боль в груди. Боль является следствием перенапряжения диафрагмы и межреберных мышц.
- Вскоре кашель становится влажным и лучше отходит мокрота, состояние пациента улучшается.
- При тяжелом течении бронхиолита (чаще встречается в пожилом возрасте) больным требуется покой, правильное питание и достаточное время сна.
- Наличие сухих свистящих звуков на вдохе является признаком обструкции мелких бронхов и бронхиол в сочетании с воспалительным процессом.
- На усугубление процесса и ухудшение состояния больного указывают:
- Учащенный пульс (140 ударов в минуту);
- Усиление одышки (до 40 дыхательных движений в минуту);
- Признаки перегрузки правого предсердия на электрокардиограмме.
Достаточно часто у взрослых бронхиолит протекает без повышения температуры, а проявляется свистящими хрипами, нарастающей интоксикацией, легочной и сердечной недостаточностью , быстрой утомляемостью, головными болями и слабостью.
Диагностика
Диагноз бронхиолит устанавливают на основании жалоб, осмотра (при перкуссии слышен характерный коробочный звук, а при аускультации — свистящие мелкопузырчатые хрипы на выдохе), рентгенологических исследований и компьютерной томографии. На рентгенограмме в случае выраженного бронхиолита хорошо видны патологические сдвиги в структуре легкого, однако при некоторых формах бронхиолита ренгенограмма не информативна, в этих случаях для диагностики используют компьютерную томографию.
Вирус гриппа и его краткое описание
Бронхиолиты. Лечение
- Лечение бронхиолитов направлено на восстановление дыхательной функции, устранение симптомов воспаления, предупреждение осложнений.
- Чаще всего, лечение бронхиолитов у взрослых проводят амбулаторно, исключение составляет развитие сердечной и дыхательной недостаточности, при которых больному требуется госпитализация.
- При тяжелом течении бронхиолита назначают:
- Оксигенотерапию;
- Бронхолитики (средства, купирующие спазм бронхов);
- Отхаркивающие препараты (амброксол, ацетилцистеин, бромгексин);
- Муколитики (для разжижения мокроты);
- Аналептики (кофеин, кордиамин, камфора);
- Противомикробные препараты.
- При болях в груди применяют анальгетики.
Противокашлевые препараты показаны при мучительном сухом кашле . Аналептические лекарственные средства назначаются для стимуляции дыхания. Бронхиолиты, вызванные бактериями или вирусами лечат антибиотиками (макролидами, фторхинолонами, цефалоспоринами).
При необходимости пациентам назначают эуфиллин и мочегонные препараты.
Осложнения
Осложнениями бронхиолита может стать пневмония, развитие сердечной и дыхательной недостаточности. Осложнения чаще возникают на фоне сниженного иммунитета, хронических заболеваний или неэффективного (неправильно подобранного) лечения.
Прогноз и профилактика
При тяжелом течении бронхиолита может развиться сердечная недостаточность и, как следствие, летальный исход. При своевременном лечении болезнь разрешается в течение шести недель.
Профилактические меры:
- Отказ от курения;
- Соблюдение техники безопасности при работе с вредными летучими веществами;
- Укрепление иммунитета и прием поливитаминов;
- Своевременное лечение бронхитов.
Внимание, только СЕГОДНЯ!
Источник: https://BolitGorlo.com/2017/04/bronhiolit-u-vzroslyih-techenie-lechenie-i-simptomyi/
Бронхиолит у детей: клинические рекомендации, лечение и симптомы
Бронхиолит у детей характеризуется воспалительным поражением нижних отделов дыхательных путей. Патология проявляется кашлем, симптомами дыхательной недостаточности и может привести к тяжелым осложнениям для ребенка. Выявление причины болезни позволяет подобрать эффективную терапию. Диагностика основывается на рентгенологических и лабораторных исследованиях.
Бронхиолит у детей: симптомы и лечение
Основная причина бронхиолита у детей раннего возраста — респираторно-синцитиальная инфекция. РС-возбудитель имеет характерную сезонность вспышек. Максимальное количество заразившихся наблюдается ранней весной и зимой. Другие вирусы (аденовирус, риновирус, вирус гриппа и парагриппа и пр.
) обуславливают 10–20% случаев бронхиолита. В возрасте от двух лет РС-инфекция выявляется редко. Острый бронхиолит развивается на фоне заражения энтеро- и риновирусами.
Помимо этого, возможно развитие патологии при цитомегаловирусной инфекции, хламидиозе, простом герпесе и других инфекционных заболеваниях.
Помимо инфекционного бронхиолита, специалисты выделяют ингаляционный, лекарственный и идиопатический типы болезни.
Лекарственное поражение дыхательной системы наблюдается при длительном использовании пенициллина, интерферонов, цефалоспоринов, амиодарона и блеомицина.
Ингаляционный бронхиолит характерен для детей, подвергающихся табачному дыму, испарениям кислот и действию газа. Если причину развития патологии установить невозможно, то выставляют диагноз идиопатического поражения.
Острый бронхиолит в детском возрасте начинается с симптомов, схожих с ОРВИ. Ребенок капризничает, становится беспокойным. Родители отмечают у него снижение аппетита и повышение температуры до 37–38 градусов.
На фоне этого появляется ринит с прозрачным отделяемым из носа. Через 3–6 дней развиваются симптомы поражения дыхательной системы в виде кашля, хрипов на выдохе и небольшой одышки. При этом температура тела повышается до 39 градусов.
Дети жалуются на боль в горле, которая усиливается при глотании и разговоре.
Для бронхиолита характерно учащение дыхания и тахикардия. Тахипноэ достигает 60–80 дыхательных движений за минуту. Тахикардия — 160–180 ударов в минуту. Кроме этого, в дыхании начинает участвовать вспомогательная мускулатура, что приводит ко втяжению межреберных промежутков при вдохе.
Специфический признак заболевания — раздувание крыльев носа и цианоз кожного покрова. Если патология развивается у ослабленных детей и новорожденных, во сне возникают периоды длительного апноэ.
На фоне инфекционного процесса появляются признаки интоксикации, тошнота, рвота и другие неспецифические симптомы.
Бронхиолит является показанием к немедленному обращению к врачу. Заболевание в отсутствие лечения быстро прогрессирует.
Неэффективная терапия или попытки самолечения приводят к развитию легочных и внелегочных осложнений. К первым относятся пневмония и переход воспалительного процесса на плевру.
Среди внелегочных негативных последствий выделяют миокардит, нарушения сердечного ритма и воспалительные реактивные изменения во внутренних органах.
В зависимости от тяжести течения, у ребенка возникает острая дыхательная недостаточность различной степени выраженности.
Бронхиолит — что это такое?
Вопросами диагностики и лечения бронхиолита занимается педиатр или пульмонолог. Диагностические мероприятия проводят по следующему алгоритму:
- Изучают имеющиеся у ребенка жалобы. Врач обязательно беседует с родителями, узнает о наличии сопутствующих болезней, а также факторов, которые могли привести к бронхиолиту.
- В клиническом и биохимическом анализе крови определяют воспалительные изменения: увеличение числа лейкоцитов, повышение концентрации С-реактивного белка и фибриногена.
- Проводится бактериологический посев отделяемого из носовой полости и зева. Это позволяет исключить бактериальную природу патологии.
- Для оценки дыхательной функции проводят спирометрию. Метод направлен на изучение объемов легких и выявление характера одышки.
- Газовый анализ крови позволяет измерить уровень кислорода в крови и выявить гипоксию.
- Для исключения пневмонии или острой эмфиземы проводится рентгенография или компьютерная томография органов грудной клетки.
Комплексный подход к анализу позволяет уточнить диагноз и провести дифференциальную диагностику с другими инфекционными и неинфекционными поражениями. Для определения возбудителя бронхиолита проводятся серологические и молекулярно-генетические методы.
Острый бронхиолит, сопровождающийся нарушениями дыхания и развитием дыхательной недостаточности, является показанием к госпитализации ребенка. Дети до 1 года госпитализируются при любой тяжести течения болезни.
Лечение включает в себя строгий постельный режим и снижение количества потребляемой в течение дня жидкости. В острый период заболевания больной изолируется от окружающих.
Связано это с инфекционной природой бронхиолита.
Среди медикаментозных препаратов назначают следующие группы лекарств:
- отхаркивающие средства, улучшающие отхождение и выведении мокроты. Слизистое отделяемое скапливается в мелких бронхах, нарушая вентиляцию легких. Его удаление позволяет улучшить дыхание и снизить выраженность симптомов дыхательной недостаточности;
- противовирусные препараты — интерфероны и их индукторы. Интерферон обладает ингибирующим влиянием на вирусы. Он тормозит их размножение внутри клеток и препятствует проникновению вирусных частиц в здоровые клеточные элементы;
- бронхорасширяющие препараты, обеспечивающие расслабление гладкой мускулатуры в легких. Это восстанавливает дыхание у ребенка;
- с аналогичной целью используют ингаляционные глюкокортикостероиды. Врачи не рекомендуют использовать их в острый период патологии, так как гормональный компонент лекарств обладает иммуносупрессивным действием;
- антибиотики назначаются при наличии бактериальной инфекции. Предпочтение отдают лекарствам с широким спектром действия.
Лекарственные препараты назначаются только врачом. Они имеют противопоказания к применению, которые должны учитываться перед их использованием у детей. Самолечение может привести к прогрессированию бронхиолита и появлению побочных эффектов медикаментов.
Ребенку проводится дыхательная гимнастика. Родители легко надавливают на грудную клетку и живот во время выдоха. Это улучшает отхождение слизистого отделяемого в легких. Хороший эффект имеет вибрационный массаж.
Для его проведения родители постукивают ребром ладони по нижним отделам грудной клетки. Во время массажа голова ребенка должна находится ниже уровня таза.
При выраженной дыхательной недостаточности проводится кислородотерапия.
Острый бронхиолит: подходы к профилактике и лечению
Клинические рекомендации по предупреждению и терапии бронхиолита в детском возрасте описывают ряд советов по снижению риска развития патологии:
- исключить контакт ребенка с больными детьми и взрослыми;
- питание должно носить полноценным, содержать большое количество белка, ненасыщенных жирных кислот, витаминов и микроэлементов;
- избегать переохлаждения;
- при наличии инфекционных болезней своевременно обращаться за медицинской помощью и следовать назначениям врача по лечению.
Врачи знают о бронхиолите, что это такое и какие лечебные мероприятия обладают высокой эффективностью. В связи с этим самолечение при болезни недопустимо. При появлении первых симптомов необходимо сразу обратиться за профессиональной помощью к педиатру.
Прогноз при своевременном выявлении и лечении бронхиолита благоприятный. Комплексная терапия позволяет устранить возбудителя болезни и симптомы дыхательной недостаточности. В случае поздней диагностики или самолечения заболевания прогрессирует, приводя к негативным последствиям, вплоть до гибели ребенка.
Смотрите далее: группы риска новорожденных
Источник: https://www.baby.ru/wiki/bronhiolit-u-detej-simptomy-zabolevania-i-metody-terapii/
Острый бронхиолит
Острый бронхиолит — воспалительная обструкция бронхов мелкого калибра (бронхиол), обычно развивающаяся у детей раннего возраста на фоне вирусной инфекции. Начальные признаки напоминают ОРВИ, к которым вскоре присоединяются явления бронхиальной обструкции (экспираторная одышка, спастический кашель, тахипноэ, крепитирующие или свистящие хрипы, цианоз носогубного треугольника и др.). Диагностика острого бронхиолита базируется на данных рентгенологического исследования органов грудной клетки и газового состава крови. Основу терапии острого бронхиолита составляют адекватная оксигенация, оральная или парентеральная гидратация, применение интерферона.
Острый бронхиолит (капиллярный бронхит) — диффузное воспалительное поражение терминальных отделов респираторных путей, протекающее с явлениями бронхообструкции и дыхательной недостаточности. В большинстве случаев заболевание развивается у детей первых двух-трех лет жизни на фоне острой респираторной вирусной инфекции; максимальный пик заболеваемости приходится на возраст 5-7 месяцев.
Ежегодно острый бронхиолит переносит 3-4% детей раннего возраста, из них в тяжелой форме — 0,5-2%; летальный исход регистрируется у 1% заболевших.
Тяжелое течение острого бронхиолита наблюдается у детей с отягощенным фоном: недоношенных, страдающих врожденными аномалиями легких и пороками сердца.
Широкая распространенность патологии и высокая частота госпитализаций делают проблему острого бронхиолита чрезвычайно актуальной для практической педиатрии и пульмонологии.
Острый бронхиолит
До 70-80% всех случаев острого бронхиолита у детей первого года жизни этиологически связаны с респираторно-синцитиальным вирусом (РСВ). Поскольку РС-инфекция протекает с ежегодными сезонными эпидемическими вспышками (зимой и ранней весной), более половины детей раннего возраста переносят РС-инфекцию, а нестойкость постинфекционного иммунитета обусловливает частое реинфицирование.
На долю других вирусных агентов (аденовирусов, риновирусов, вирусов гриппа и парагриппа, энтеровирусов, коронавирусов и пр.) приходится около 15% случаев острого бронхиолита.
В последние годы отмечается увеличение роли метапневмовируса человека в развитии бронхообструктивного синдрома у детей.
Снижению заболеваемости среди грудничков способствует раннее прикладывание к груди и получение ребенком молозива с высоким содержанием IgA.
У детей второго года жизни значимость вирусов, вызывающих острый бронхиолит, изменяется: РС-вирус уступает лидирующее место энтеровирусам и риновирусам. У детей дошкольного и школьного возраста среди возбудителей бронхиолита преобладают микоплазмы и риновирусы, а РС-вирусы обычно становятся причиной вирусных пневмоний и бронхитов.
Кроме традиционных этиологических агентов, причиной острых бронхиолитов также могут выступать цитомегаловирус, хламидии, вирусы кори, ветряной оспы, эпидемического паротита, простого герпеса.
Среди детей старшей возрастной группы и взрослых острым бронхиолитом заболевают лица с иммунодефицитом, перенесшие трансплантацию органов и стволовых клеток, пожилые пациенты.
В течение первых суток после проникновения респираторных вирусов развивается некроз эпителия бронхиол и альвеоцитов, повышается образование слизи, происходит активное выделение медиаторов воспаления, возникает лимфоцитарная инфильтрация и набухание подслизистого слоя.
Обструкция дыхательных путей при остром бронхиолите обусловлена не бронхоспазмом (как, например, при обструктивном бронхите), а отеком стенок бронхиол, скоплением в их просвете слизи и клеточного детрита.
В совокупности с малым диаметром бронхов у детей эти изменения приводят к увеличению сопротивления движению воздуха, особенно на выдохе, по типу клапанного механизма.
Развивается эмфизема, обусловленная повышенным воздухонаполнением пораженных участков и компенсаторной гипервентиляцией интактных зон легочной ткани. При полной обтурации бронхиол и невозможности поступления воздуха в альвеолы могут развиваться ателектазы.
Резкое нарушение респираторно-вентиляционной функции легких приводит к развитию гипоксемии, а при тяжелой дыхательной недостаточности – гиперкапнии.
При благоприятном течении острого бронхиолита через 3–4 дня начинается постепенный регресс патологических изменений, однако бронхообструкция сохраняется в течение 2-3 недель.
Дебют заболевания напоминает ОРВИ: ребенок становится беспокойным, отказывается от еды; температура тела повышается до субфебрильных значений, развивается ринит.
Через 2-5 дней присоединяются признаки поражения нижних отделов респираторного тракта – навязчивый кашель, свистяще дыхание, одышка экспираторного характера.
Одновременно нарастает гипертермия до 39°С и выше, возникают умеренно выраженные явления фарингита и конъюнктивита.
Патогномоничными признаками острого бронхиолита являются тахипноэ (ЧД до 60-80 в мин.), тахикардия (ЧСС 160-180 уд. в мин.), участие в дыхании вспомогательной мускулатуры, раздувание крыльев носа, втяжение межреберных промежутков и подреберий, периоральный цианоз или синюшность всех кожных покровов.
У недоношенных или детей с родовой травмой могут возникать эпизоды апноэ во сне. За счет повышенной воздушности легких и уплощения купола диафрагмы печень и селезенка выступают на 2-4 см из-под реберных дуг.
Интоксикация, отказ от пищи и рвота приводят к дегидратации и нарушению водно-электролитного гомеостаза.
Из внелегочных осложнений могут встречаться средний отит, миокардит, экстрасистолия. Тяжесть состояния больного бронхиолитом обусловлена степенью острой дыхательной недостаточности. У ослабленных пациентов может развиться респираторный дистресс-синдром, наступить летальный исход.
При выставлении диагноза острого бронхиолита педиатр или пульмонолог учитывают связь бронхиальной обструкции с вирусной инфекцией, характерные клинические и физикальные данные.
Типичная аускультативная картина «влажного легкого» включает множественные хрипы (мелкопузырчатые, крепитирующие), удлиненный выдох, дистантные свистящие хрипы.
Вследствие повышенного вздутия легких определяется перкуторный звук с коробочным оттенком.
Для оценки параметров оксигенации проводится пульсоксиметрия, исследование газового состава крови. Рентгенологическая картина в легких характеризуется признаками гиперпневматизации и перибронхиальной инфильтрации, усилением легочного рисунка, наличием ателектазов, уплощением купола диафрагмы.
Из лабораторных тестов наибольшей ценностью обладает экспресс-анализ для определения РСВ в назофарингеальном мазке методом ИФА, РИФ или ПЦР. Данные бронхоскопии (диффузный катаральный бронхит, значительное количество слизи) при остром бронхиолите не показательны.
Спирографию детям раннего возраста выполнить не удается.
КТ органов грудной клетки. Острый бронхиолит. Множественные очаги в виде «дерева в почках» и Y-образные структуры
Дифференцировать острый бронхиолит приходится с обструктивным бронхитом, бронхиальной астмой, ХСН, пневмонией (аспирационной, вирусной, бактериальной, микоплазменной), коклюшем, инородными телами дыхательных путей, муковисцидозом легких, гастроэзофагеальным рефлюксом.
До настоящего времени этиотропного лечения острого бронхиолита не разработано. Ингаляционное применение рибавирина признано нецелесообразным ввиду недостаточной эффективности и частых реакций гиперчувствительности.
Назначение бронхолитиков, физиотерапии, ингаляционных стероидов также не рекомендуется. Основу базисной терапии острого бронхиолита составляют достаточная оксигенация и гидратация пациента.
Дети младшего возраста подлежат госпитализации и изоляции.
Подача увлажненного кислорода осуществляется с помощью маски или кислородной палатки. При повторных апноэ, сохранении гиперкапнии, общем тяжелом состоянии показан перевод на ИВЛ.
Восполнение потерь жидкости обеспечивается за счет частого дробного питья или инфузионной терапии (под контролем диуреза, электролитного состава и КОС крови).
Для удаления слизи их дыхательных путей осуществляется ее аспирация электроотсосом, вибрационный массаж грудной клетки, постуральный дренаж, солевые ингаляции с гипертоническим раствором или ингаляции адреналина через небулайзер.
Для элиминации вирусной инфекцией применяются препараты интерферона. Глюкокортикоиды могут использоваться коротким курсом для снятия бронхообструкции.
Доказана клиническая эффективность включения в схему терапии острого бронхиолита препарата фенспирид, обладающего выраженным противовоспалительным действием.
Антибактериальные средства должны назначаться только при подозрении на бактериальные осложнения.
В нетяжелых случаях острый бронхиолит может разрешаться самостоятельно, без специальной патогенетической терапии. Через 3-5 дней наступает улучшение, хотя бронхообструкция и кашель могут сохраняться до 2-3 недель и дольше.
В последующие пять лет после перенесенного острого бронхиолита у детей сохраняется гиперреактивность бронхов и высокий риск развития бронхиальной астмы.
Летальные исходы регистрируются преимущественно у лиц с отягощенным сопутствующим фоном.
В качестве средства пассивной иммунопрофилактики разработан специфический иммуноглобулин паливизумаб с анти-РСВ активностью. Препарат предназначен для применения в периоды подъема РС-инфекции у категорий детей и взрослых, угрожаемых по развитию тяжелых форм острого бронхиолита.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_pulmonology/acute-bronchiolitis
Бронхиолит у детей: диагностика, показания к госпитализации, лечение
Практические клинического рекомендации «Бронхиолит у детей: диагностика и ведение лечения» от NICE для врачей общей практики, включая показания к экстренной госпитализации детей и клинические признаки, которые являются важными прогностическими факторами ухудшения состояния.
Острый бронхиолит преимущественно возникает у детей в возрасте до одного года, у одного из трех детей развивается бронхиолит в течение первого года жизни.
Эта патология является сезонной, а ее пик отмечается в зимние месяцы. Причиной приблизительно 80% случаев инфекции является респираторносинцитиальный вирус (RSV).
В Великобритании период активности синцитиального RSV-вируса, как правило, длится с ноября по март.
Клинические признаки
Бронхиолит начинает проявляться симптомами поражения верхних дыхательных путей (например, заложенностью носа или кашлем), и в дальнейшем в течение трех-четырех дней прогрессирует до поражения собственно бронхиол, что приводит к развитию одышки и нарушению возможности нормального кормления ребенка. При аускультации грудной клетки отмечают как сухие, так и свистящие хрипы.
Бронхиальная астма
Если сравнивать астму и бронхиолит, то астма встречается довольно редко в период первого года жизни. Астма у детей провоцирует возникновение рецидивов респираторных симптомов:
- Хрипы
- Кашель
- Затрудненное дыхание
- Сжатие в груди.
Эти симптомы могут ухудшаться после воздействия провоцирующих факторов, таких как физическая нагрузка, действие холода, влажного воздуха или после контакта с домашними животными.
Симптомы также могут ухудшаться ночью и/или ранним утром и могут возникать независимо от симптомов инфекционного поражения верхних дыхательных путей. Также часто отмечается наличие атопических реакций или астмы в личном или семейном анамнезах.
При клиническом осмотре выслушиваются распространенные хрипы, а соответствующее лечение улучшает функционирование легких.
Когда проводить диагностику бронхиолита
Диагноз бронхиолита ставится в случае наличия факта поражения верхних дыхательных путей в продромальном периоде заболевания длительностью 1-3 дня, которое сопровождается:
- постоянным кашлем И
- учащенным дыханием или уменьшением объема движений грудной клетки (или обоими симптомами) И
- сухими или свистящими хрипами при аускультации (или обоими симптомами)
Бронхиолит является наиболее распространенным заболеванием нижних дыхательных путей в период первых пяти лет жизни. У детей обычно наблюдается кашель, увеличение работы дыхания, и, как правило, проблемы с кормлением. Приблизительно у одного из трех детей развивается бронхиолит в течение первого года жизни, и около 2-3% таких больных нуждаются в госпитализации. Симптомы бронхиолита легко спутать с обычной простудой. Однако наличие признаков поражения нижних дыхательных путей у детей в период середины зимы является ведущим критерием для постановки диагноза бронхиолита. При аускультации у детей можно определить симптомы как сухих, так и влажных хрипов.
Причиной бронхиолита является вирусная инфекция, и данное заболевание является сезонным и развивается преимущественно зимой.
Наиболее распространенной причиной развития бронхиолита является синцитиальный вирус (RSV), который провоцирует возникновение 80% случаев заболевания, однако патология также может вызываться другими вирусными агентами, которые поражают дыхательные пути, такими как риновирусы, аденовирусы, энтеровирусы, вирусы гриппа и парагриппа. Симптомы обычно характеризуются легкой степенью и длятся нескольких дней, однако в отдельных случаях бронхиолит может вызвать серьезное заболевание.
Апноэ у детей младшего возраста
При постановке диагноза бронхиолита у детей (особенно у детей младше 6 недель) апноэ может не сопровождаться другими клиническими симптомами
Доказательств или исследований, подтверждающих этот факт, пока нет, однако данное наблюдение было установлено специалистами, которые обнаружили, что бронхиолит у детей может проявляться в виде апноэ. Данный симптом является тревожным, то есть несущим угрозу для жизни, и дети с таким симптомом требуют немедленной госпитализации.
Рекомендации относительно немедленной госпитализации
Вам нужно немедленно направить ребенка на госпитализацию в случае наличия у него одного из следующих симптомов:
- Апноэ (наблюдается в данный момент или было отмечено ранее)
- Ребенок выглядит серьезно больным
- Тяжелая форма дыхательной недостаточности, которая проявляется, например, свистящим дыханием, ограниченной экскурсией грудной клетки, количеством дыхательных движений менее 70 в минуту
- Центральный цианоз
- Постоянный уровень сатурации кислородом не превышает 92% при дыхании воздухом
Прогноз характера клинического ухудшения позволит определить дальнейшее направление ребенка в отделение вторичной медицинской помощи или в отделение неотложной помощи. Симптомы бронхиолита имеют особенность ухудшаться перед их облегчением, поэтому трудно прогнозировать характер возможных клинических нарушений. Необходимо учитывать имеющуюся стадию заболевания: на ранней – симптомы могут ухудшиться перед клиническим улучшением, а на поздней — симптомы, как правило, могут только улучшиться.
У большинства детей болезнь носит самоограничивающийся характер, поэтому их лечение можно проводить дома, однако у некоторых может развиться дыхательная недостаточность, поэтому для лечения таких детей может потребоваться госпитализация.
В отдельных случаях может наблюдаться прогрессирующее ухудшение, тогда бронхиолит принимает форму патологического состояния, которое может угрожать жизни.
В таких случаях пациенты нуждаются в немедленном лечении, поэтому необходимо как можно скорее распознать клинические признаки, которые помогут прогнозировать ухудшение патологии.
Клинические признаки, которые могут быть критериями для прогнозирования ухудшения состояния больного, включают:
- длительность заболевания (ухудшение чаще наблюдается на ранних стадиях патологии)
- частота сердечных сокращений более 97 центилей
- количество дыхательных движений более 60-70 в минуту
- лихорадка
- уровень насыщения кислородом ниже 92%
- способность нормально питаться (объем питания менее 50% связан с гипоксией).
Важно обеспечить точность диагностического процесса и исключить риск неправильной диагностики, поскольку существует возможность ненужного направления пациента в отделение вторичной медицинской помощи с необоснованным использованием соответствующих ресурсов.
Бронхиолит обычно возникает в зимнее время, когда потребность обеспечения клиническими койками выше, чем в другие времена года.
Однако необходимо учитывать и риск ухудшения состояния больного, чтобы предотвратить развитие осложнений, связанных с отсроченным направлением или лечением пациента, что в конце концов также будет провоцировать чрезмерное необоснованное использование соответствующих медицинских ресурсов.
Все чаще для прогноза ухудшения состояния при бронхиолите используются соответствующие клинические критерии, однако действительная эффективность таковых пока не установлена. В повседневной клинической практике пока не используется ни один из известных клинических критериев для прогнозирования ухудшения состояния пациента при бронхиолите.
Показания к направлению
Необходимо рассмотреть возможность направления ребенка на госпитализацию в случае наличия у него одного из следующих симптомов:
- Частота дыхательных движений более 60 в минуту
- Трудности с грудным вскармливанием или нарушение объема перорального потребления жидкости (50-75% обычного объема)
- Клинические признаки обезвоживания
- Хроническое заболевание легких
- Врожденные заболевания сердца
- Возраст менее 3 месяцев
- Преждевременное рождение, в особенности при рождении до 32 недель беременности
- Нейромышечное нарушение
- Иммунодефицит
У детей с бронхиолитом наблюдаются проблемы со вскармливанием. Во многих случаях данная проблема решается питанием меньшими порциями и с большей частотой. Детям также может быть трудно употреблять необходимое количество жидкости в процессе развития дыхательной недостаточности. В результате нарушение потребления жидкости приводит к обезвоживанию у тех детей, у которых развилась выраженная дыхательная недостаточность.
Раннее выявление факторов риска, которые могут способствовать развитию тяжелой клинической формы бронхиолита, позволяет разработать соответствующий план лечения.
Наиболее распространенными факторами риска для развития тяжелой формы патологии являются врожденные пороки сердца, наличие хронического заболевания легких, младший возраст детей (до трех месяцев), рождение раньше соответствующего срока, нейромышечные нарушения и иммунодефицит.
Рентгенография ОГК: Бронхиолит
Не нужно проводить рутинное рентгенологическое исследование органов грудной клетки
У детей с бронхиолитом не нужно проводить рутинное рентгенологическое исследование органов грудной клетки
Обычно диагноз бронхиолита ставится по клиническим признакам и не требует проведения дополнительных методов исследования.
Рентгенограммы области грудной клетки не обеспечивают надлежащей дифференциальной диагностики между бронхиолитом и другими патологиями нижних дыхательных путей, так, например, рентгенологические изменения при бронхиолите могут напоминать таковые при пневмонии.
В результате систематического осмотра было установлено, что рентгенография области грудной клетки не обеспечивает таких информативных данных, которые могли бы повлиять на лечение детей с легкой формой патологии, поэтому клиницистам не нужно использовать рентгенологический метод исследования, чтобы определить, назначать ли антибиотики ребенку.
Проведение рентгенографии области грудной клетки не играет важного значения в структуре первичной медицинской помощи, а также провоцирует задержку во времени для получении письменного разрешения. Как правило, рентгенография проводится в случае оказания медицинской помощи на вторичной звене, если решается вопрос о переведении пациента в отделение интенсивной терапии.
Неэффективные методы лечения
Не следует использовать следующие методы для лечения детей с бронхиолитом:
- Антибиотики
- Гипертонический раствор
- Адреналин в форме аэрозоля
- Сальбутамол
- Монтелукаст
- Ипратропия бромид
- Системные или ингаляционные кортикостероиды
Лечение бронхиолита является поддерживающим, а медикаментозная терапия не демонстрирует какой-либо эффективности. Этиология бронхиолита является вирусной, поэтому уровень развития вторичных инфекций является очень низким. Использование антибиотиков связано со значительными недостатками, например, риском развития потенциальных нежелательных реакций или развития бактериальной резистентности, а также со значительными финансовыми затратами.
Прямых преимуществ лечения детей с патологией бронхиолита посредством применения гипертонического раствора или адреналина в форме аэрозоля также не обнаружено.
В результате исследований было установлено, что использование гипертонического раствора (3%) может быть более эффективным для снижения проявлений симптомов, чем использование обычного физиологического раствора, однако данные доказательства имеют низкий уровень доказательности (рекомендации по градации, оценке, развитию и определению). Исследования, направленные на изучение эффекта использования адреналина, не установили преимуществ изолированного использования эпинефрина, однако определили более высокую эффективность использования эпинефрина по сравнению с дексаметазоном. Однако полученные данные характеризуются низким уровнем доказательности.
Результаты исследований указывают на то, что использование бронходилататоров и стероидов в форме ингаляций, или стероидных препаратов для перорального приема, независимо от изолированного или комбинированного приема, не характеризуются значительным различием показателей клинической эффективности лечения. Использование монтелукаста в ходе лечения детей с бронхиолитом не характеризуется какими-либо клиническими преимуществами.
Когда назначать терапию кислородом
Необходимо обеспечить поддерживающую оксигенацию пациента при постоянном показателе сатурации кислородом ниже 92%
Цель поддерживающей оксигенации заключается в лечении гипоксии и облегчении дыхания пациента. Оксигенация может вызвать и побочные эффекты, например, высокие концентрации кислорода могут спровоцировать ретинопатию у недоношенных детей.
Поэтому по этим и другим причинам (цена и сложность обеспечения), клиницисты не должны назначать оксигенотерапию всем детям с бронхиолитом.
Однако клинически выраженная гипоксия является довольно рискованным состоянием; дети, у которых уровень насыщения кислородом постоянно составляет менее 92%, должны быть обеспечены соответствующей поддерживающей оксигенацией.
Постбронхолитический синдром
Выздоровление после острого бронхиолита, как правило, длится от пяти до семи дней. Постоянный кашель, который длится более двух недель, может наблюдаться приблизительно у 50% детей. У детей с RSV-бронхиолитом также чаще наблюдаются повторные симптомы хрипов.
У некоторых детей развиваются повторные симптомы хрипов с сопутствующей вирусной инфекцией хронического характера, которая может рецидивировать. Эти хрипы могут оставаться в течение приблизительно шести месяцев, а данное состояние называется «постбронхиолитическим синдромом».
Причиной данного состояния может быть временное нарушение функции ресничек, которое тяжело восстанавливается в условиях повторного вирусного инфицирования.
Связь между фактом наличия синцитиальной RSV-инфекции в раннем детстве и развитием астмы в более поздний период уже давно известна, однако четкая ее причина остается неустановленной.
Информация для родителей
Проинформируйте родителей относительно аспектов безопасности лечения детей с бронхиолитом в домашних условиях
Данная информация должна включать следующее:
- Тревожные симптомы, которые должны вызвать беспокойство.
Вы должны рассказать родителям, как определить тревожные симптомы, то есть те, которые являются показанием для госпитализации. Они включают:
- Ухудшение дыхания, например, хриплое дыхания, раздувание крыльев носа при дыхании, уменьшение объема экскурсий грудной клетки
- Уменьшение объема употребления жидкости (50-75% от нормального объема употребления) или отсутствие мочеиспускания в течение 12 часов
- Апноэ или цианоз
- Усталость, которая проявляется отсутствием реакции на социальные раздражители, или пробуждение ребенка только после длительной стимуляции.
Вы должны также объяснить родителям, что необходимо сделать, чтобы обеспечить немедленное оказание помощи ребенку с тревожными симптомами со стороны врача-специалиста.
- Курение
- Вы также должны порекомендовать родителям отказаться от курения в доме, поскольку оно может повысить риски развития более тяжелых симптомов у детей с бронхиолитом
- Наблюдение
- Вы должны объяснить родителям, какие меры необходимо принимать
Если у ребенка отмечается легкая форма бронхиолита, то лечение может проводиться родителями или опекунами в домашних условиях с помощью команды оказания медицинской помощи в случае необходимости.
Вы должны объяснить родителям и опекунам то, как распознать симптомы ухудшения клинического состояния у ребенка, и порекомендовать им, как правильно обеспечить предоставление немедленной помощи в случае возникновения подобных ситуаций.
Источник: https://www.eskulap.top/pediatrija/bronhiolit-u-detej-diagnostika-pokazanija-k-gospitalizacii-lechenie/