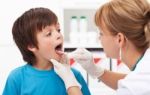
Для болезней дыхательной системы самыми распространенными симптомами является кашель, при котором может происходить выделение мокроты.
Именно выделяемая жидкость многое может сказать о причине заболевания, наличие бактерий, характере болезни. Мокрота также многое поведает и при бронхоэктатической болезни.
Данный недуг представляет собой воспалительный процесс с нагноением в деформированных бронхах.
ВАЖНО! При бронхоэктатической болезни, как правило, выделяется большое количество мокроты, объем которого может превышать пол литра за сутки. При нормальной работе дыхательной системе незаметно для человека выделяется всего 100 мл секрета бронхиальных желез.
При бронхоэктатической болезни характерным явлением есть обильное выделение мокроты, объем которого зависит от определенных факторов. К ним относятся:
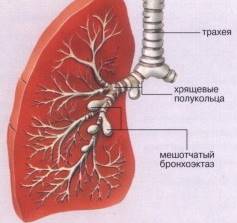
- Форма расширения бронхов и размер бронхоэктазов при бронхоэктатической болезни. При наличии у больного бронхоэктазов цилиндрической и веретенообразной формы мокрота в больших количествах не накапливается. Четкообразная и мешотчатая формы способствуют тому, что в этих полостях накапливается значительный объем мокроты и гноя. В случае со смешанными формами главную роль играет размер бронхоэктазов, их количество и форма. Как правило, слизи выделяется много.
- Вид микроорганизмов, которые стали причиной бронхоэктатического заболевания. Микроорганизмы, которые развиваются в легких, формируют гной в бронхоэктазах за счет своих продуктов жизнедеятельности. Их гибели, а также путем разрушения живых клеток. В зависимости от возбудителя цвет выделяемой жидкости может приобретать различный окрас: белый, желтоватый, зеленоватый.
- Тяжесть протекания бронхоэктатической болезни. При легкой форме бронхоэктатического заболевания слизь практически не выделяется. Для формы средней тяжести, тяжелой и осложненной характерно обильное выделение мокроты.
Количество мокроты и ее вид при бронхоэктатической болезни
Во время бронхоэктатической болезни средней формы тяжести характерно выделение жидкости объемом от 50 до 100 мл за сутки. Секрет также может выделяться и в период ремиссии.
Тяжелая и осложненная форма протекания бронхоэктатической болезни способствует отхаркивание свыше 200 мл за сутки. В некоторых случаях объем выделяемой жидкости может превышать рубеж в 0,5 литров. Мокрота выделяется с примесями гноя и крови. Кровь свидетельствует о том, что в процессе нагноения происходит разрушение стенок бронхов и как следствие, повреждение мелких кровеносных сосудов.
Мокрота при бронхоэктатической болезни имеет такую особенность, что состоит из двух составляющих. Если отхаркиваемую жидкость собрать в стеклянную тару и оставить на некоторое время, то слизь приобретет вид из двух слоев.
Сверху образуется светлая мутная жидкость, состоящая из самого секрета бронхов и слюны. На дно осядет более плотной консистенции гной. Этот слой непрозрачный и имеет белый либо желтый цвет.
Объем осевшего гноя говорит об интенсивности процесса гниения.
Когда мокрота наиболее интенсивно откашливается во время бронхоэктатического заболевания?
При бронхоэктатической болезни, как правило, очень большое количество слизи отхаркивается именно по утрам. За ночь происходит накапливание гноя в бронхоэктазах. Порой утром при бронхоэктатическом заболевании больной может отхаркивать мокроту полным ртом.
Также интенсивное выделение мокроты происходит благодаря наклонам туловища вперед и принятия положения лежа на сторону здорового легкого. Этот факт объясняется тем, что во время смены положения тела гной из не полностью заполненного борнхоэктаза перетекает в просвет бронха, что и вызывает кашель.
ВАЖНО! При наличии большого количества мокроты в бронхоэктазах необходимо делать все возможное для выведения ее наружу, ведь находящийся в легких гной может привести к заражению крови с вытекающими последствиями, в том числе и к летальному исходу.
Анализ мокроты при бронхоэктатической болезни
Для того чтобы определить природу возникновения воспаления в бронхоэктазах и назначить правильное лечение необходимо определить возбудителя недуга. Для этого необходимо сделать определенные исследования, материалом для которых берется именно мокрота.
Чтобы результат был точным, необходимо соблюдать определенные меры:
- для анализа, более удачным вариантом будет слизь, откашливаемая утром, ведь именно в это время она находится в большом количестве со множеством живых микробов;
- забор образцов для анализа необходимо производить до начала антибиотикотерапии во избежание не правдивых результатов;
- в случае иных бактериальных недугов, которые находятся в верхних дыхательных путях, например гайморит, следует исключить попадания этих возбудителей в образец.
При возникновении бронхоэктатической болезни следует не откладывать визит к врачу. Своевременное лечение поможет исключить опасные последствия, а также легче и быстрее побороть недуг.
Необходимо прислушиваться к своему организму, наблюдать за выделением мокроты и при любых подозрительных моментах открыто говорить о них доктору.
Берегите свое здоровье, укрепляйте иммунитет и не допускайте появление каких-либо заболеваний!
Источник: https://bronhial.ru/bronxoektaziya/kakaya-mokrota-pri-bronxoektaticheskoj-bolezni.html
Бронхоэктатическая болезнь легких
Одним из серьезных заболеваний дыхательной системы считается бронхоэктатическая болезнь легких. В процессе данной патологии, бронхи на нескольких участках подвергаются устойчивому расширению из-за разрушения стенок, состоящих из мышечных и эластичных слоев. Заболевание встречается часто и составляет 15-35% болезней связанных с легкими.
Что такое бронхоэктатическая болезнь легких
По своей сути, бронхоэктатическая болезнь это приобретенное заболевание, отличительной чертой которого выступает хронический локализованный нагноительный процесс.
Также он известен под названием гнойного эндобронхита. Во время данной патологии происходят необратимые изменения бронхов в виде расширений и деформаций.
В результате, постепенно теряется их функциональность, в том числе и в нижних отделах легких.
Бронхоэктазия это самостоятельное заболевание, при котором возможны воспалительные процессы и фиброз в бронхолегочных тканях. Но данная болезнь часто выступает вторичным проявлением других заболеваний или осложнением.
Часто первичная и вторичная бронхоэктазия проявляется в виде переходной формы, объединяющей наиболее характерные признаки.
В отличие от пневмонии, инфекция и воспаление затрагивают не легочную паренхиму, а соответствующие отделы, расположенные в бронхиальном дереве.
Причины заболевания
Точные причины, провоцирующие возникновение и развитие бронхоэктазии, до конца не выяснены.
Часто наличие микроорганизмов, связанных с острыми респираторными процессами, условно рассматриваются в качестве этиологического фактора.
Подавляющее большинство заболеваний, вызванных инфекционными возбудителями, излечивается. Поэтому они являются причиной обострений, но никак не связаны с бронхоэктатической болезнью.
Симптомы и лечение аллергического трахеобронхита
Формирование бронхоэктазии определяется генетической неполноценностью элементов и тканей бронхов. Часто наблюдается недоразвитая гладкая мускулатура, хрящевая и эластическая ткань. Это связано с врожденной слабостью бронхиальных стенок. Кроме того, недостаточно работают защитные механизмы, провоцирующие развитие инфекции и переход ее в хроническую форму.
Симптомы бронхоэктатической болезни легких
Отличием той или иной бронхоэктазии, является форма, приобретаемая бронхами во время расширения. Она бывает цилиндрической, мешотчатой, веретенообразной и смешанной. Конкретный вид заболевания определяется произвольно из за большого количества переходных или промежуточных форм.
В соответствии с клиническим течением и тяжестью болезни, бронхоэктазия бывает легкой, выраженной, тяжелой и осложненной. Распространение процесса свидетельствует о наличии односторонней или двухсторонней бронхоэктазии. При этом, указываются изменения, локализующиеся по сегментам.
Состояние здоровья пациента при обследовании характеризуется ремиссией или обострением. Заболеванием чаще страдают мужчины 60-65% от всех случаев. Начало болезни сложно поддается определению. Первичные симптомы похожи на простудные.
Поэтому установление начальных проявлений легочных изменений возможно только на основе тщательного анамнеза и опроса.
Часто толчком к возникновению бронхоэктазии служит пневмония, перенесенная в первые годы жизни. Больные жалуются на появление кашля, при котором отделяется гнойная мокрота.
Наиболее обильно мокрота отхаркивается по утрам и при нахождении больного в дренажном положение. В тяжелых случаях мокрота приобретает гнилостный запах.
Количество мокроты, выделяемое в течение суток доходит до 500 мл и более.
Острый и хронический абсцесс легкого
Реже болезнь проявляется в виде легочных кровотечений и кровохарканья. Эти симптомы характерны для взрослых больных.
Иногда они свидетельствуют о наличии сухой бронхоэктазии, когда в расширенных бронхах отсутствует нагноения. Каждый третий больной страдает одышкой, появляющейся при физических нагрузках.
Пациенты испытывают болевые ощущения в области груди в связи с изменениями, затрагивающими легочную плевру.
При обострение повышается температура. Она сопровождается сильной лихорадкой. Это характерно для тяжелого состояния пациента. При обострениях часто поступают жалобы на общее недомогание. Больной становится вялым, у него снижается работоспособность, наступает подавленное психическое состояние, вызванное дискомфортом от зловония мокроты.
Диагностика
При проведении физикального исследования становятся заметными небольшие перкуторные притупления диафрагмы и ограничение ее подвижности в пораженной области. Аускультативным путем возможно определение крупных и средних пузырчатых хрипов, уменьшающихся после кашля или исчезающих совсем. Таким же образом определяется наличие жесткого дыхания.
Обзорные рентгенограммы позволяют выявить характерную ячеистость в усиленном легочном рисунке. Пораженные отделы легкого определяются по их уменьшенному объему и уплотненной тени. Одновременно наблюдается смещение междолевых границ – швартов в направлении пораженных долей.
Более точные результаты получаются путем проведения бронхографии, при которой проводится полное контрастирование легких. Бронхиальное дерево подвергается всесторонней санации с одновременным купированием нагноений. Чтобы выявить степень нагноения, проводится бронхоскопическое исследование определенных сегментов легкого.
Одновременно контролируется динамика воспалительного и нагноительного процесса.
Хронический трахеобронхит – симптомы, лечение и профилактика
Во время функционального исследования легких у больных часто обнаруживаются нарушения вентиляционных функций, носящих ограничительный и смешанный характер. Длительное течение процесса, осложненное диффузным бронхитом, приводит к обструктивным нарушениям, которые могут стать необратимыми.
Лечение бронхоэктатической болезни легких
Значение при бронхоэктазии придается консервативному лечению. Оно используется для больных, у которых слабо проявляются клинические изменения в бронхах. Это же применяется к пациентам при невозможности проведения радикальной операции. Данный метод лечения предупреждает или купирует обострения.
Вовремя начатое лечение не допускает дальнейшее развитие заболевания и возможных осложнений. Иногда консервативное лечение играет подготовительную роль перед бронхоскопией и радикальными операциями.
Главным элементом консервативного лечения считается проведение санации бронхиального дерева. Во время этой процедуры из него извлекается гнойная мокрота, с одновременным местным воздействием на гноеродных микробов с помощью антимикробных средств.
Кроме санации, лечение бронхов проводится антисептическими растворами, антибиотиками и муколитиками.
В качестве вспомогательных средств используются упражнения дыхательной гимнастики, усиливающие отхождение мокроты, и также применение постурального дренажа и вибрационного массажа грудной клетки.
Значение при лечение придается правильно выбранному режиму, полноценному питанию и общеукрепляющим процедурам. Наряду с лечением, необходимо уделять внимание профилактике бронхоэктазии. Важно предупреждать и лечить пневмонии в раннем возрасте.
Таким образом, снижается риск заболевания в дальнейшем.
Источник: https://medic-z.ru/bronxoektaticheskaya-bolezn-legkix
Кровохарканье
Кровохарканье – это процесс выделения крови с кашлем. При этом кровь может присутствовать в отделяемом дыхательных путей в виде отдельных прожилок либо все содержимое плевка может состоять только из крови. Любое кровохарканье – это признак неотложного состояния, поскольку за несильным кашлем с кровью может последовать обильное легочное кровотечение.
- В качестве причин кровохарканья могут выступать различные инфекционные, сердечно-сосудистые заболевания, паразитарные инфекции, новообразования дыхательных путей, иммунологические заболевания, врожденные аномалии.
- Диагностика заболеваний, обусловливающих проявление данного симптома, основывается на проведении рентгенографии, компьютерной томографии, бронхоскопии.
- Лечение кровохарканья зависит от тех причин, которые его вызывают.
Причины кровохарканья
К проявлению синдрома кровохарканья могут приводить:
- Легочные заболевания (пневмония, бронхит, туберкулез, бронхоэктатическая болезнь, абсцесс легкого);
- Новообразования дыхательных путей (аденома бронха, рак легкого);
- Сердечно-сосудистые заболевания (аневризма аорты, ТЭЛА, митральный стеноз);
- Травмы грудной клетки;
- Аутоиммунные заболевания (гранулематоз Вегенера, синдром Гудпасчера).
Легочное кровохарканье возникает при заболеваниях легких, которые сопровождаются распадом легочной ткани. При этом в зону распада вовлекаются легочные сосуды, и происходит разрушение их стенок.
Наиболее частой причиной кровохарканья среди легочных заболеваний является туберкулез. В некоторых случаях синдром кровохарканья выступает первым заметным признаком данного заболевания.
Кроме того, легочное кровохарканье может возникать при нетуберкулезных нагноительных заболеваниях легких. Почти половина всех случаев проявления данного симптома объясняется наличием бронхитов и бронхоэктазов. Кровохарканье при этих заболеваниях, как правило, необильное, но повторяется довольно часто, особенно при обострении хронического нагноения.
Примесь крови в мокроте или выделение чистой крови вместе с кашлем довольно часто возникает в остром периоде пневмонии. При этом синдром кровохарканья сопровождается повышением температуры, ознобом, одышкой, болями в груди во время дыхания.
Кровохарканье также является частым признаком опухолей легких. Порядка 25% всех случаев легочного кровохарканья связаны с доброкачественными и злокачественными новообразованиями в легких. В данном случае примесь крови придает мокроте вид малинового желе. Надсадный кашель и кровохарканье являются ранними и единственными жалобами на начальных стадиях рака легкого.
Кроме легочных заболеваний к кровохарканью могут приводить заболевания сердца, которые сопровождаются застоем крови сосудов малого круга кровообращения при митральном стенозе. В этом случае кровь, выделяемая при кашле, имеет вид алых прожилок в мокроте, кровохарканье не очень обильное и приводит к уменьшению одышки и улучшению самочувствия пациента.
Кровохарканье может вызываться застоем крови при острой и подострой недостаточности левого желудочка у больных атеросклеротическим кардиосклерозом, гипертензией, инфарктом миокарда.
Как правило, появлению кровохарканья у таких пациентов предшествует приступ сердечной астмы. При данных заболеваниях сначала откашливаются плевки алой крови, которая затем темнеет.
Новый приступ удушья приводит к повторению кровохарканья.
Довольно редкой причиной кровохарканья является прорыв аневризмы аорты в бронхи. Возникающее впоследствии легочное кровотечение приводит к мгновенной смерти больного. Но кровохарканье, предвещающее развитие кровотечения может начаться за несколько дней или недель до этого. Оно вызывается сдавлением слизистой бронха и просачиванием крови в бронх через стенку аневризмы.
При инфаркте легкого также возникает синдром кровохарканья, который сочетается с внезапно возникшей болью в грудной клетке, одышкой, повышением температуры.
Возникает кровохарканье и при травмах грудной клетки, которые сопровождаются кровоизлиянием в легочную ткань.
Харканье кровью также может возникнуть при попадании в легкие инородных тел. Кровохарканье в этих случаях возникает как результат распада легочной ткани при реактивном воспалении, образовании пролежня от инородного тела, ателектазе.
При выявлении причин, приведших к кровохарканью, важно собрать подобный анамнез, правильно интерпретировать жалобы пациента, оценить характер откашливаемой мокроты, чтобы дифференцировать легочное кровохарканье от кровотечений желудочно-кишечного тракта.
В целях диагностики причин проявления описываемого синдрома проводится физикальное обследование. Наличие локальных хрипов будет указывать на возможную карциному легкого; влажные хрипы в зоне воспаления и укорочение перкуторного звука – на воспаление легких.
В состав первичного обследования входит рентгенография грудной клетки.
Также для уточнения диагноза может назначаться компьютерная томография и трахеобронхоскопия.
Лечение кровохарканья
Определение тактики лечения кровохарканья зависит от того, какие причины его вызывают.
Но до установления обусловливающих данный синдром факторов при необходимости больному должна быть оказана первая помощь при кровохарканье.
Для этого нужно постараться сократить разговоры с пациентом и придать ему полусидячее положение или уложить на бок, чтобы предотвратить попадание крови в здоровое легкое.
Чтобы уменьшить процесс выделения крови можно дать больному кусочек льда. Возникшее впервые кровохарканье пугает больного, поэтому его нужно успокоить.
После оказания первой помощи при кровохарканье, пациента необходимо госпитализировать для проведения комплекса мероприятий по остановке легочного кровотечения и тщательного обследования.
Целью симптоматического лечения кровохарканья является подавление кашля, способного ухудшить состояния. Для этого применяется кодеин (внутрь); в качестве неотложной помощи при кровохарканье, мучительном кашле и сильном легочном кровотечении подкожно или внутривенно вводят промедол.
При угрожающем жизни сильном легочном кровотечении применяется гемостатическая терапия. При появлении признаков гиповолемии внутривенно вводят коллоидные или солевые растворы для восполнения объема циркулирующей крови.
Если существует опасность развития асфиксии, то выполняется интубация трахеи посредством введения катетера с раздуваемым баллончиком в пораженный бронх.
Основную угрозу для жизни представляет массивное кровохарканье с потерей 600-800 мл крови за сутки. В этом случае должно быть принято решение о хирургическом или консервативном ведении. Хирургическое вмешательство чаще применяется у пациентов с анаэробным абсцессом легкого, кавернозным туберкулезом, раком легкого.
Таким образом, кровохарканье может являться признаком многих серьезных заболеваний. Поэтому при его появлении следует немедленно обращаться за медицинской помощью, чтобы не допустить летального исхода.
Источник: https://zdorovi.net/bolezni/krovoharkane.html
Кровохарканье
Причины кровохаркания
Чаще всего синдром кровохарканья наблюдается при бронхоэктатической болезни, туберкулезе, бронхите, воспалении легких, абсцессе.
Причинами кровохаркания могут быть аденома бронха, карцинома легкого, тромбоэмболия артерии легких, стеноз митрального клапана.
Кровохарканье является одним из главных симптомов легочной гипертензии, легочного ангиита, идиопатической прогрессирующей индурации легких, амилоидной дистрофии и геморрагической гемостазиопатии.
Синдром кровохарканья и легочного кровотечения может развиваться при разрыве аневризмы аорты с ее последующим попаданием в бронх.
При туберкулезе легких также нередко развивается синдром кровохарканья и легочного кровотечения. При этом кровотечение сопровождается болевыми ощущениями в грудной клетке, связанными с воспалением плевры, длительным сухим кашлем различной интенсивности и повышением температуры тела.
Регулярное и продолжительное кровохарканье у курильщиков может свидетельствовать о наличии новообразования в легких.
Диагностика кровохарканья
Регулярное кровохарканье у пациенток до тридцати лет без признаков иного заболевания указывает на аденому бронха. При бронхоэктатической болезни возобновляющееся кровохарканье сопровождается регулярными выделениями гнойной мокроты.
Сильная плевральная боль при кровохарканье указывает на возможный инфаркт миокарда.
Установить истинную причину кровохаркания помогает физикальное обследование: шум при трении серозной оболочки легких свидетельствует о наличии какой-либо патологии, связанной с поражением оболочки легких (абсцедирующей пневмонии, кокцидиоидозе, ангиите); локальные хрипы указывают на возможную карциному легкого. В первичное обследование обязательно входит рентгенодиагностика грудной клетки. Но даже и при нормальных результатах рентгенограммы остается вероятность наличия бронхоэктатического заболевания или новообразования как фактора кровотечения. Рентгеновский снимок грудной клетки позволяет проконтролировать уровень жидкости, который указывает на скопление гноя или расположенную дистально опухоль, закупоривающую бронх. Некоторым пациентам назначается компьютерная томография грудной клетки и трахеобронхоскопия. Обследование жестким эндоскопом особенно необходимо при обильном кровохарканье.
Помощь при кровохарканье и легочном кровотечении
Легочное кровохарканье – выделение большого количества крови через дыхательные пути без кашля или во время кашля. Без кашля кровь в ротовую полость из дыхательных путей вытекает струей. Причинами легочного кровохарканья чаще всего являются рак легких и туберкулез.
Кровь, выделяемая при легочном кровохарканье, алого цвета, пенится и не сворачивается. При легочном кровохарканье показана экстренная госпитализация в лечебное учреждение.
Лечение кровохарканья
Основной целью лечения кровохарканья является обеспечение нормального функционирования легких и сердца и предотвращение асфиксии. Лечение кровохарканья заключается в постельном режиме и приеме лекарственных препаратов, которые подавляют кашель – опиатов (дигидроксикодеинона по 5 мг четыре-шесть раз в сутки, кодеина 10-30 мг).
В самом начале лечения при помощи жесткого бронхоскопа выявляют источник кровотечения, а затем изолируют непораженное легкое и обеспечивают его вентиляцию. При дыхательной недостаточности и массивном кровохарканье (выделение около 0,6 литров крови в течение двух суток), возникшем в результате попадания крови в дыхательные пути, требуется аспирация.
Для изолирования поврежденного участка легкого вводится специальная трубка с раздуваемым баллончиком для проведения процедуры инкубации легких. Учитывая локализацию источника кровотечения и состояние дыхательной функции пациента, выбирают классический или хирургический способ лечения кровохарканья.
Резекцию пораженного участка легкого нельзя проводить при неоперабельном раке и ожидаемом тяжелом нарушении функции внешнего дыхания. При значительном нарушении функции легких проводят катетеризацию и эмболизацию бронхиальной артерии.
В этом случае перед процедурой кровоточащий участок тампонируют баллонным катетером, осуществляют лаваж раствором фибриногена или физиологическим раствором, внутривенно вводят вазопрессин.
При массивном и субмассивном кровохарканье применяется метод ангиографии, включающий в себя селективную эмболизацию бронхиальной артерии. Метод ангиографии позволяет сохранить значительное количество легочной ткани. Этот метод используется при хронических заболеваниях легких у пациентов.
Видео с YouTube по теме статьи:
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Источник: https://www.neboleem.net/krovoharkane.php
Бронхоэктатическая болезнь легких: характерные признаки и причины ее проявления
Что такое бронхоэктатическая болезнь легких.
Бронхоэктатическая болезнь легких является хроническим патологическим процессом, который образуется вследствие хронических заболеваний легочной системы. При такой патологии в стенке бронхов возникают участки со стойким патологическим расширением – так называемые бронхоэктазы. Возникает описываемое заболевание еще в детском либо же подростковом возрасте и сохраняется на протяжении всей жизни пациента, доставляя ему заметный дискомфорт.
Имеется такое понятие, как бронхоэктазия вторичного характера, которая выступает осложнением многих хронических патологий бронхолегочной системы. Вторичная бронхоэктазия развивается во взрослом возрасте и также характеризуется возникновением в бронхиальных стенках участков с устойчивым расширением.
Клинические проявления, диагностика и принципы терапия, включая и физиотерапевтическое лечение, у указанных двух состояний имеют сходство.
Какими могут быть бронхоэктазы?
Бронхоэктаз.
Бронхоэктаз – это область патологического, то есть физиологически ненормального, расширения стенки бронхов. Его основа представлена хрящевыми тканями и бронхиальными железами, а вот эластичные слои и слои гладкой мускулатуры, которые присутствуют в стенках здоровых бронхов, не наблюдаются.
В зависимости от расположенности и формы бронхоэктазов, их подразделяют на разновидности, рассмотренные в таблице:
Разновидности бронхоэктазовТипОписаниеКистовидные либо мешотчатыеОни определяются в верхних сегментах бронхиального древа, не ниже, чем расположены бронхи четвертого порядка.ВарикозныеВнешне они напоминают венозные каналы, которые подверглись варикозному расширению.ЦилиндрическиеОни расположены в наиболее отдаленных частях бронхиального древа – на уровне 6-10 порядка.
Причины и механизмы прогрессирования патологического состояния
Бронхоэктазии могут выступать в качестве первичной патологии, а также могут быть вторичными.
Патология чаще развивается у мужчин.Внимание! Представители мужского пола подвержены патологии и страдают от нее в 3 раза чаще, по сравнению с женщинами. Большая часть случаев по обнаружению бронхоэктазий происходит среди пациентов младшей детской возрастной группы – до 5 лет, а также в зрелом и пожилом возрасте – 40-60 лет.
Основными причинными факторами, которые способствуют возникновению бронхоэктазов, выступают следующие:
- Генетическая предрасположенность, которая выражается структурной неполноценностью бронхильных стенок.
- Синдромом «неподвижных ресничек», муковисцидозом.
- Иммунодефицитами врожденного характера.
- Обнаружением недостаточности ɣ – глобулинов в крови.
- Ранними детскими заболеваниями инфекционного характера, такими как корь, коклюш, а также пневмониями и туберкулезом.
- Нейропатии, в основном – болезнь Чагаса.
- Патологии, которые становятся причиной закупорки, иначе – обструкции (на фото), бронха – инородное тело, увеличение в размерах лимфатического узла, опухолевые процессы.
Обструкция бронха.
В ряде случаев, обнаружить причинный фактор бронхоэктатической болезни легочной системы не получается и ее относят к категории идиопатических.
Под влиянием того либо другого, а иногда и совокупности нескольких причинных факторов, происходит нарушение проходимости бронхиального дерева и прогрессирует ателектаз, то есть происходит спадание тех альвеол, к которым не поставляется воздух закупоренным бронхом.
Ниже области обтурации происходит накопление слизи, которая достаточно быстро инфицируется – развивается воспалительный процесс, который ведет к повреждениям бронхиальной стенки – эта стенка бронха впоследствии расширяется.
С причинами проявления заболевания ознакомит видео в этой статье.
Признаки развития бронхоэктатической болезни легких
Приступообразный кашель хронического характера, при котором происходит отделение обильной мокроты, может являться первичным проявлениям бронхоэктатической болезни легочной системы.
Присутствие крови в мокроте.Внимание! Ключевым признаком присутствия в бронхиальном древе расширенных участков, как раз и выступает кашель, который в основном проявляется в утренние часы.
Подобный кашель проявляет себя при нахождении пациента в определенном положении – при наклоне вперед либо при лежании на здоровой стороне. Указанные позиции принято считать дренажными, так как при них повышается проходимость пораженного участка бронхов.
Каждый 4 пациент отмечает, что в отделяемой мокроте имеются кровяные примеси, то есть при бронхоэктатической болезни легочной системы развивается кровохарканье.
Симптомы бронхоэктатической болезни легких проявляются преимущественно в период обострения патологии:
- слабость общего характера;
- повышенная степень утомляемости;
- понижение аппетита;
- боли головы;
- беспричинная раздражительность;
- повышение показателей общей температуры тела.
Повышение температуры по большей части проявляется в периоды приступов кашля высокой интенсивности, а возвращаются показатели к физиологической норме после того, как произошло отхождение мокроты.
Приступы острой головной боли.Факт! На тяжелой стадии патологии, к перечисленным симптоматическим проявлениям, присовокупляется одышка, которая является свидетельством развития так называемого «легочного сердца».
Принципы диагностирования бронхоэктатической болезни легочной системы
Предположить наличие бронхоэктазов, опытный врач способен уже на этапе опроса пациента, так как симптоматика является достаточно специфичной.
https://www.youtube.com/watch?v=yMaxZwnC6ek
При обследовании объективного характера, специалиста интересуют кисти пациента, а именно – его пальцы. При наличии патологии кончики пальцев будут утолщены и расширены, а также имеют сходство с барабанными палочками.
Когда выполняется прослушивание легких фонендоскопом, то есть производится аускультация, в период обостренного течения заболевания будут выявлены влажные хрипы, которые после не проходят. В период ремиссии данный признак, по большей части, отсутствует.
Изменения, определяющиеся при помощи анализа крови.
Опровергнуть либо же подтвердить диагноз бронхоэктатической болезни легочной системы, помогают определенные обследования.
Инструкция выглядит следующим образом:
- Анализ крови общего характера, который может быть показательным лишь при обострении патологии – в нем обнаруживаются классические проявления воспалительных процессов – увеличение числа нейтрофилов, лейкоцитов и рост показателей СОЭ.
- Общий анализ отделяемой слизи, в котором должны обнаружиться нейтрофилез, лейкоцитоз и бактерии.
- Определение показателей ионов натрия и хлорида – при наличии подозрений на муковисцидоз.
- Требуется обследование иммунолога – когда имеется подозрение на иммунодефицит.
- ЭКГ, когда уже сформировано легочное сердце, на пленке отобразятся признаки гипертрофических изменений правого желудочка.
- Обзорная рентгенография грудной клетки – может быть выявлена ячеистость, тем не менее, она не является прямым указанием, а лишь позволяет предположить наличие бронхоэктазов.
- Бронхография, которая является наиболее информативным способом диагностирования.
- Компьютерная томография.
Компьютерная томография.
Также, может рекомендоваться бронхофиброскопия. Диагностику выполняют не каждому пациенту. Но, такое исследование характеризуется высокой информативностью.
Цена подобной диагностики в частном центре может быть высокой. Стоит обратить внимание на то, что существуют некоторые противопоказания.
Тактика терапии бронхоэктатической болезни
Необходимо совершить полный отказ от курения.
Лечение бронхоэктатической болезни легких подразумевает соблюдение следующего алгоритма:
- Абсолютный отказ от табакокурения и понижение до максимального уровня контакта с промышленными и прочими типами загрязнителей воздуха.
- Промывание бронхиального древа антисептическими растворами. Можно использовать Диоксидин, Хлорофилипт, Фурацилин и прочие подобные препараты.
- Вводить антибактериальные и разжижающие мокроту средства напрямую в бронхи.
- Следовать системной антибактериальной терапии, при которой назначаются антибиотики расширенного спектра воздействия либо, при проведении посева мокроты, те препараты, к которым обнаружена наибольшая чувствительность патогенных микроорганизмов.
- Принимать препараты, которые разжижают скопившуюся в бронхах мокроту либо муколитические средства – Бромгексин, Амброксол, Ацетилцистеин.
- Принимать средства, которые ускоряют выведение слизи из бронхиальных путей, либо отхаркивающие – препараты на основе подорожника и плюща.
Необходим прием антибиотиков, назначенных специалистом.
При тяжелых ситуациях и сложном течении может потребоваться хирургическое вмешательство, которое направлено на удаление части бронхиального дерева. В последние годы применяется редко, так как консервативные методики лечения показывают достаточную позитивную тенденцию.
Также, требуется посещать рекомендованные лечащим специалистом физиотерапевтические процедуры.
Физиотерапевтические процедуры при бронхоэктатической легочной болезни
какие методики позволяют ускорить процесс выздоровления.
Физиотерапевтические методики выступают важным компонентом лечения при бронхоэктазах.
Среди задач подобного воздействия можно выделить следующий перечень:
- Санация бронхиального дерева, то есть ликвидация из их просвета инфекционного фактора.
- Восстановление физиологически естественного оттока мокроты из бронхиального дерева.
- Максимальное снижение симптоматических проявлений интоксикации организма.
- Повышения показателя стойкости организма к воздействиям вредоносных факторов.
- Активизация механизмов иммунитета местного характера.
Тем не менее, физиотерапию могут проходить не все пациенты, у которых обнаружены бронхоэктазы.
Противопоказаниями к физиотерапевтическим методикам выступают такие состояния организма пациента:
- пневмоторакс спонтанный;
- выраженное истощение;
- хроническая рецидивирующая форма ТЭЛА;
- рак бронхогенного характера;
- крупные единичные кисты легких;
- выпотной плеврит;
- трахеобронхиальные послеоперационные свищи.
Физиотерапевтическими методами лечения, которые улучшают функционирования бронхов, является вибротерапия и постуральный дренаж.
Важно! Постуральный дренаж – это массаж, который позволяет происходить более продуктивному отделению мокроты и облегчает ее выход из дыхательных путей. Ингаляционные процедуры.
Для того чтобы разжижить вязкую слизь используют ультразвуковые ингаляции с препаратом Амброксолом и прочими лекарствами сходного воздействия.
Понизить интенсивность протекающих воспалительных процессов помогают такие процедуры:
- УВЧ;
- ингаляции при использовании глюкокортикостероидов;
- электрофорез с хлоридом кальция.
Для того чтобы раскрыть бронхиальный просвет и восстановить проходимость воздуха с отхождением мокроты, пациенту рекомендуется посещать такие мероприятия:
- Ингаляции бронхолитических медикаментов, к примеру – Ипратропия бромида либо Сальбутамола.
- Выполнять вентилирование с непрерывным позитивным давлением – на протяжении вдоха и выдоха на дыхательную систему оказывается действие повышенным давлением, что позволяет добиться восстановления физиологически верных газообменных процессов ниже области обструкции.
В ряде случаев пациенту вменяется посещение санаторно-курортных учреждений. Тем не менее, посещать их рекомендуется исключительно при ремиссии или по истечению 3-4 месяцев после хирургического вмешательства в работу легочной системы.
Основным условием успешности терапии и благоприятного прогноза данного заболевания выступает следование рекомендациям лечащего врача.
Читать далее…
Источник: https://zen.yandex.ru/media/id/59bf9ecc9d5cb3ee0df4e084/5a1fc603780019a8ecf5a68b
Особенности кровохарканья при наиболее часто встречающихся заболеваниях легких
⇐ ПредыдущаяСтр 2 из 4Следующая ⇒
Бронхиты и ХОБЛ. Кровохарканье может возникнуть как при остром бронхите, так и при обострении хронического. Способствует кровохарканью сильный кашель.
Кровь появляется в связи с разрывом мелких сосудов слизистой оболочки трахеи, она может находиться на поверхности мокроты или смешиваться с ней, образуя гомогенную массу красно-серого цвета. Кровохарканье обычно минимальное.
Для диагноза имеет значение указание на острое начало заболевания при остром бронхите, наличие факторов риска (курение, работа во вредных условиях), длительный, не менее двух лет (при ХОБЛ), кашель преимущественно по утрам с выделением слизистой вязкой, а в период обострения гнойной мокроты.
При аускультации легких выслушивают жесткое дыхание, сухие или влажные хрипы над всей поверхностью легких или в межлопаточном пространстве. Для подтверждения диагноза необходимо провести исследование функции внешнего дыхания (ФВД).
Бронхоэктатическая болезнь. Кровохарканье наблюдается у 25–50% пациентов с бронхоэктатической болезнью. Возникает оно в период обострения заболевания и является, как правило, повторным и необильным.
Угрожающие жизни кровотечения встречаются редко, причиной их является разрыв артериовенозных анастомозов крупных бронхов. Обильные кровотечения развиваются после тяжелой физической нагрузки или перегревания.
Клиническая картина бронхоэктатической болезни характеризуется кашлем, преимущественно по утрам с отхождением значительного количества мокроты. Участки, где выслушиваются влажные хрипы, сохраняются и в период ремиссии заболевания.
Известны так называемые «сухие» бронхоэктазы, при которых повторные эпизоды кровохарканья являются единственным клиническим симптомом болезни. Диагноз в этих случаях подтверждается при проведении бронхографии.
Поскольку в настоящее время стала доступной визуализация наиболее отдаленных отделов дыхательных путей при бронхоскопии, изменились показания к бронхографии. Основными показаниями для проведения бронхографии являются: подтверждение наличия локализованных бронхоэктазов, исключение генерализованных бронхоэктазов у больных, которым предстоит хирургическое лечение.
Пневмонии. Для пневмонии не характерны массивное кровохарканье и легочное кровотечение. Выделение коричневой, или «ржавой», мокроты встречается при крупозной пневмококковой пневмонии, вызванной первым–третьим серотипами Streptococcus pneumoniae.
Кровохарканье характерно для пневмонии, вызванной Klebsiella pneumoniae (пневмония Фридлендера). При этом заболевании мокрота обычно вязкой, желеобразной консистенции, кровянистая или с прожилками крови. В целом клинические проявления сходны с долевой пневмококковой пневмонией.
Выявляются признаки уплотнения легочной ткани: притупление перкуторного звука, бронхиальное дыхание при малом количестве хрипов или при их отсутствии. В течение первых суток может развиться деструкция легочной ткани.
Нередко обращают на себя внимание несоответствие тяжести общего состояния больного и объема поражения легких, невысокая лихорадка.
Кровохарканье встречается иногда при геморрагической пневмонии, вызванной вирусом гриппа, которая в свою очередь может сопровождаться деструкцией легочной ткани. Кровохарканье часто сопровождает стафилококковую или легионеллезную пневмонию.
Нагноительные заболевания легких. Причиной кровохарканья может быть нарушение целостности дренирующего бронха при прорыве через его стенку гноя из очага деструкции, а также изъязвление слизистой оболочки бронха вследствие гнойного воспаления.
Обильное легочное кровотечение артериальной кровью происходит из расширенных бронхиальных артерий, располагающихся в подслизистом слое вблизи зоны деструкции, и может стать причиной острой анемии и гиповолемического шока.
Попадание крови в бронхи приводит к развитию множественных ателектазов и легочной недостаточности.
Туберкулез легких. Кровохарканье является частым симптомом заболевания и может возникнуть на любой стадии. В 30–50% случаев кровохарканье и легочное кровотечение возникает у больных с фиброзно-кавернозным туберкулезом легких и может оказаться смертельным.
Кровохарканье может быть и ранним симптомом болезни, например, при легочном инфильтрате с распадом, туберкулезе внутригрудных лимфатических узлов, когда происходит прорыв казеозных масс в бронхи с одновременным изъязвлением стенки крупного сосуда. В 9–15% случаев причиной кровохарканья является очаговый туберкулез легких.
Диагноз туберкулеза основывается на клинической картине, характеризующейся слабостью, потливостью, снижением работоспособности, кашлем. Важное значение имеет рентгенологическая диагностика. Для туберкулеза характерна локализация процесса в верхушках легких.
Физикальные данные (укорочение перкуторного звука, жесткое дыхание, мелкопузырчатые хрипы) не всегда выражены.
Если больной выделяет мокроту, необходимо ее исследовать на содержание микобактерий туберкулеза не только методом повторной бактериоскопии, но и методом флотации, люминесцентной микроскопии, бактериологическим методом. При отсутствии мокроты необходимо исследование мазка из гортани, промывных вод желудка [23, 29, 31, 32, 35].
Кровохарканье и опухоли легких. Кровохарканье является ранним, хотя и не обязательным признаком рака легкого (как центрального, так и периферического).
Заболевание можно заподозрить в случае повторного кровохарканья у мужчин после 40 лет с хроническим бронхитом и длительным стажем курения в анамнезе. В мокроте могут находить прожилки крови, в некоторых случаях мокрота приобретает вид «малинового» желе.
Диагноз устанавливается на основании комплексного клинического обследования с обязательной бронхоскопией и биопсией. Цитологическое исследование может дать отрицательный результат даже при наличии клинических симптомов опухоли.
Обязательным является проведение КТ или МРТ для уточнения локализации, обширности поражения, в том числе метастазирования в лимфатические узлы средостения, что важно для выбора метода оперативного лечения.
Несколько сложнее диагностика периферического рака легкого. КТ и МРТ помогают уточнить диагноз в каждом конкретном случае. Кровотечение обычно не носит профузного характера, оно обусловлено развитием в бронхах новых сосудов по мере роста и распада опухоли.
Метастазы опухолей в легких редко вызывают кровохарканье, поскольку их рост начинается с микроэмболии сосудов опухолевыми клетками из отдаленных органов. Однако в поздней стадии заболевания кровохарканье не исключается [4, 6, 30].
Среди доброкачественных опухолей источником кровохарканья может служить аденома бронха, которая составляет 50% от числа всех доброкачественных опухолей легких. Болеют чаще женщины.
Больных беспокоит мучительный упорный кашель, отмечаются повторные эпизоды кровохарканья. Поражаются обычно главные бронхи. При клиническом и рентгенологическом обследовании опухоль часто не выявляют. Основной метод диагностики — бронхоскопия.
Поскольку аденомы гиперваскуляризированы, то необходимо учитывать возможность массивного кровотечения при проведении биопсии.
Муковисцидоз. Наследственное заболевание, которое характеризуется кистозным перерождением поджелудочной железы, желез кишечника и дыхательных путей вследствие закупорки их выводных протоков вязким секретом.
Кровохарканье появляется при развитии бронхоэктазов.
Диагноз муковисцидоза устанавливается при увеличении содержания натрия и хлоридов в потовой жидкости у лиц с отягощенным семейным анамнезом по муковисцидозу, ХОБЛ и внешнесекреторной недостаточностью поджелудочной железы.
Паразитарные заболевания легких. Проявляются очаговыми поражениями, возникающими вследствие прямого воздействия возбудителя на легкое с возможной последующей деструкцией легочной ткани, приводящей к кровохарканью или легочному кровотечению.
При эхинококкозе легких вначале возникает сухой кашель, в дальнейшем кашель сопровождается выделением слизистой или слизисто-гнойной мокроты, нередко с прожилками крови.
Возможно постоянное или периодическое кровохарканье за счет эрозий мелких сосудов. С развитием и ростом кисты кровохарканье может усилиться.
Разрыв эхинококковой кисты иногда сопровождается массивным легочным кровотечением.
Парагонимоз является достаточно распространенным заболеванием. Этот гельминтоз характеризуется длительным рецидивирующим течением и преимущественным поражением легких и плевры. Болезнь протекает сравнительно легко с образованием гранулем в легких, склонных к распаду и образованию кист.
Незначительное кровохарканье наблюдается почти в каждом случае заболевания. Мокрота густая, вязкая, иногда слизисто-гнойная с примесью крови. В некоторых случаях возникает профузное легочное кровотечение.
Диагностика основывается на данных эпидемиологического, клинического, рентгенологического и лабораторного исследования и подтверждается обнаружением яиц гельминтов в мокроте или кале.
Шистомозы — группа тропических гельминтозов, характеризующихся тяжелым хроническим течением с поражением мочеполовых органов или органов пищеварения и вторичным поражением органов дыхания. Заболевание имеет острую и хроническую стадии.
В острой стадии в связи с миграцией паразитов через легкие появляется кашель с выделением густой мокроты или кровохарканье. Диагноз основывается на данных эпидемиологического анамнеза, клинических данных.
Решающее значение имеет обнаружение яиц шистосом в моче или фекалиях.
При аскаридозе поражение происходит во время миграции личинок аскарид через легкие на 5–26-й день после заражения, с развитием в них воспалительной инфильтрации с зонами некрозов и геморрагий.
В этот период заболевания возникает приступообразный кашель с выделением небольшого количества мокроты, кровохарканье, в мокроте могут быть обнаружены личинки аскарид.
Для диагностики важны данные клинического обследования, показатель эозинофилии, сведения о результатах антибактериальной терапии.
Стронгилоидоз распространен в странах с жарким и влажным климатом.
Поражение легких происходит на стадии миграции гельминта, когда возникают эозинофильные инфильтраты, внутриальвеолярные и интерстициальные геморрагии, клинически проявляющиеся одышкой, бронхоспазмом и кровохарканьем.
Диагноз устанавливают на основании клинических данных, обнаружения личинок возбудителя в дуоденальном содержимом, фекалиях, иногда в мокроте.
Грибковые инфекции. Причиной кровохарканья могут быть пневмомикозы. Среди глубоких микозов, представленных 20 нозологическими единицами, для 15 характерно поражение легких.
На вероятность актиномикоза указывают появление надсадного кашля со скудной мокротой, эпизоды кровохарканья, округлые очаги в легких с одним или несколькими просветлениями на рентгенограмме.
Диагноз верифицируют при выявлении друз лучистого грибка в мокроте.
Кандидозное поражение бронхов и легких характеризуется повышением температуры тела, одышкой, болью в груди, кашлем. В слизисто-гнойной, желеобразной мокроте появляются прожилки крови, возможно кровохарканье. Диагноз устанавливают на основании клинических данных, обнаружения грибков рода Candida в мокроте и смывах бронхов.
При поражении легких плесневыми грибками — аспергиллезе — причиной кровохарканья часто является мицетома, или грибковый шар, местом развития которой могут быть старая каверна, бронхоэктазы.
Причиной кровотечения может быть трение грибковых масс о стенки каверны, действие протеолитических ферментов, выделяемых грибками, или местное прорастание мицелия.
Для диагностики, кроме клинической картины, важно повторное обнаружение элементов грибка в мокроте.
⇐ Предыдущая1234Следующая ⇒
Рекомендуемые страницы:
Источник: https://lektsia.com/6x57a9.html

 не накапливается. Четкообразная и мешотчатая формы способствуют тому, что в этих полостях накапливается значительный объем мокроты и гноя. В случае со смешанными формами главную роль играет размер бронхоэктазов, их количество и форма. Как правило, слизи выделяется много.
не накапливается. Четкообразная и мешотчатая формы способствуют тому, что в этих полостях накапливается значительный объем мокроты и гноя. В случае со смешанными формами главную роль играет размер бронхоэктазов, их количество и форма. Как правило, слизи выделяется много. будет слизь, откашливаемая утром, ведь именно в это время она находится в большом количестве со множеством живых микробов;
будет слизь, откашливаемая утром, ведь именно в это время она находится в большом количестве со множеством живых микробов;